来院路线Route
-
- 24小时咨询热线:0394-8288120
- 院址:周口市文昌路大广立交东200米路南

2634次浏览
一、参保对象
在我市行政区域内不属于职工基本医疗保险覆盖范围的人员参加城乡居民医保。包括下列人员:
(一)农村居民;
(二)城镇非从业居民;
(三)各类全日制普通高等学校、科研院所中接受普通高等学历教育的全日制本专科生、全日制研究生以及职业高中、中专、技校学生(以下统称大中专学生);
(四)国家和我省规定的其他人员。
二、参保登记、缴费
1、城乡居民原则上按户籍所在地、以家庭(不包括家庭成员中的大中专学生和参保职工)为单位参保缴费,大中专学生以学校为单位参保缴费。我市户籍的城乡居民居住地与户籍所在地不一致的,可就近选择参保登记机构进行参保登记,在税务部门指定地点缴费。
2、城乡居民以家庭为单位到城乡居民参保登记机构办理参保登记和缴费手续。办理时须填写和提供下列资料:
(1)《参保居民信息汇总表》;
(2)户口簿、身份证原件及复印件。
城乡居民参保登记机构为城乡居民所在乡镇(街道办事处)人力资源社会保障服务所、城乡居民医保基层定点医疗机构(含社区卫生服务中心、乡镇卫生院、村卫生室)、大中专学校。
三、缴费标准
2022年我市城乡居民个人参保缴费标准为每人每年320元;
四、待遇享受
(一)基本医疗保险待遇
1、门诊统筹医疗待遇。自2020年1月1日起,不再向个人 (家庭)账户分配资金,全面开展门诊统筹。
2、门诊慢性病医疗待遇。我市城乡居民基本医疗保险门诊慢性病共十八个病种:恶性肿瘤、慢性肾功能不全非透析治疗、异体器官移植术后抗排异治疗、糖尿病并发症、高血压并发症、冠状动脉粥样硬化性心脏病、急性脑血管意外后遗症、慢性阻塞性肺气肿、慢性肺源性心脏病、肝硬化失代偿期、类风湿性关节炎、系统性红斑狼疮、强直性脊柱炎、重型精神病药物维持治疗、癫痫病、非耐多药结核病(免费项目除外)、帕金森氏病、艾滋病机会性感染。门诊慢性病医疗费用,不设起付标准,扣除自费项目费用及乙类费用中个人首自付部分费用后,由城乡居民医保住院统筹基金按65%比例支付,当月支付额度不超过当月定额。
3、高血压、糖尿病门诊用药待遇:凡参加我市城乡居民基本医疗保险的参保人员,经二级及以上定点医疗机构诊断为高血压、糖尿病(以下简称“两病”),需采取药物治疗但未达到门诊慢性病鉴定标准的患者,均为“两病”门诊用药保障机制覆盖范围。“两病”参保人员门诊使用药品的费用纳入城乡居民医保统筹基金支付范围,不设起付线,使用乙类药品时,需按规定负担个人首自付,原则上政策范围内报销比例较门诊统筹高5%,2020年暂定为55%。高血压门诊用药年度统筹基金最高支付限额300元/人,糖尿病门诊用药年度统筹基金最高支付限额350元/人,实际支付限额纳入门诊统筹的年度支付总限额。“两病”门诊用药定点设定在患者参保地定点乡镇卫生院(社区卫生服务中心)和定点村卫生室。参保人员可按照就近、方便的原则自主选择1家定点医疗机构,作为其享受“两病”用药定点医疗机构。参保人员在“两病”定点医疗机构发生的符合规定的医疗费用实行即时结算,参保人员仅需支付个人负担的医疗费用。长期异地居住的“两病”参保人员,经在参保地医保经办机构异地就医备案后,在备案的医疗机构发生的门诊费用不能即时结算的,由参保人员先行垫付,再到参保地医保经办机构报销。
4、重特大疾病医疗待遇。重特大疾病是指临床路径明确、疗效确切且费用比较昂贵的病种(或治疗项目)。重特大疾病的门诊病种有:终末期肾病、血友病、慢性粒细胞性白血病、I型糖尿病、甲状腺机能亢进、耐多药肺结核、再生障碍性贫血、苯丙酮尿症、非小细胞肺癌、胃肠间质瘤、HER2阳性乳腺癌、晚期胃癌、Ⅲ/Ⅳ期鼻咽癌、外周T细胞淋巴瘤、晚期肾癌、胰腺神经内分泌瘤、肾血管平滑肌脂肪瘤、肝癌、甲状腺癌、多发性骨髓瘤、前列腺癌、多发性硬化、黄斑变性、肌萎缩侧索硬化、原发性免疫球蛋白缺乏症、特发性肺纤维化、急性早幼粒细胞白血病、结肠癌、直肠癌、黑色素瘤、套细胞淋巴瘤、小淋巴细胞淋巴瘤、慢性淋巴细胞白血病、胃肠胰内分泌肿瘤、指端肥大症,共35种;住院病种有:儿童急性淋巴细胞白血病、儿童急性早幼粒细胞白血病、儿童先天性房间隔缺损、儿童先天性室间隔缺损、儿童先天性动脉导管未闭、儿童先天性肺动脉瓣狭窄、完全型心内膜垫缺损、部分型心内膜垫缺损、主动脉缩窄、法乐氏四联症、房间隔缺损合并室间隔缺损、室间隔缺损合并右室流出道狭窄、室间隔缺损合并动脉导管未闭、室间隔缺损、动脉导管未闭并肺动脉瓣狭窄、房、室间隔缺损合并动脉导管未闭、唇裂、腭裂、乳腺癌、宫颈癌、肺癌、食管癌、胃癌、结肠癌、直肠癌、急性心肌梗塞、慢性粒细胞性白血病、重性精神病、耐多药肺结核、双侧重度感音性耳聋、尿道下裂、先天性幽门肥厚性狭窄、发育性髋脱位、脊髓栓系综合征/脊髓脊膜膨出,共33种。重特大疾病医疗保障实行单病种结算管理,其中,对住院病种实行限价管理,门诊病种实行限额管理。治疗重特大疾病发生的医疗费用不设起付线,住院病种在限价标准内的医疗费用由城乡居民基本医疗保险统筹基金按比例支付,省级、市级、县级医疗机构的支付比例分别为65%、70%、80%,超出限价标准的医疗费用由定点医疗机构承担;门诊病种由城乡居民基本医疗保险统筹基金按比例支付,其中门诊腹膜透析支付比例为85%,其他门诊病种支付比例为80%,统筹基金统筹基金的支付金额不得超过限额标准。2018年4月1日至2020年12月31日,参加城乡居民基本医保的农村贫困人口发生的重特大疾病门诊病种政策范围内的医疗费用,统筹金支付比例提高到85%。
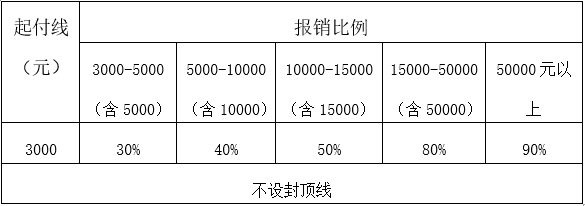
5、住院医疗待遇。参保居民在定点医疗机构发生的政策范围内住院医疗费用,起付标准以下由个人支付;起付标准以上由住院统筹基金按比例支付,额度不超过住院统筹基金年度最高支付限额。
年度住院统筹基金最高支付限额为15万元。
参保居民住院起付标准和报销比例表
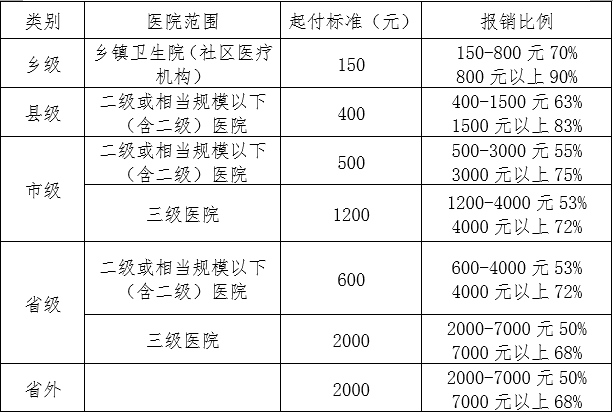
14周岁以下(含14周岁)参保居民起付标准减半。其他参保居民年度内在县级以上(含县级)医院第二次及以后住院,起付标准减半。恶性肿瘤放化疗患者放化疗期间只负担一个起付标准。
6、生育医疗待遇。参加城乡居民医保且符合计划生育政策的孕产妇住院分娩,住院医疗费实行定额支付。定额标准为:自然分娩600元,剖宫产1600元。实际住院费用低于定额标准的据实结算,超过定额标准的按定额标准支付。
7、新生儿医疗待遇。新生儿随参加基本医疗保险且按规定缴费的父母自动获取参保资格并享受出生当年城乡居民医保待遇(不需要缴费)。新生儿母或父参加城乡居民医保的,可凭其母或父身份证明、新生儿出生医学证明,以母或父身份享受出生当年城乡居民医保待遇。新生儿父母未参加城乡居民医保,但其母或父一方参加城镇职工医保的,按规定到新生儿户籍地医保经办机构办理参保手续(不需要缴费)后,享受出生当年城乡居民医保待遇。新生儿父母均未参加基本医疗保险或参加基本医疗保险均未按规定缴费的,按规定到新生儿户籍地医保经办机构办理参保手续并缴费后,享受出生当年城乡居民医保待遇。参保手续及缴费应在新生儿出生之日起90日内办理,办理时应提供新生儿出生医学证明、新生儿户口簿、父母身份证明、父母参保证明等原件及复印件。新生儿从出生之日起享受当年城乡居民医保待遇。
(二)大病保险医疗待遇
1、保障范围:参保居民一个保险年度内发生的住院医疗费用(含门诊慢性病、重特大疾病限价〔额〕结算的医疗费用),经城乡居民基本医疗保险基金按规定支付后,个人累计负担的合规医疗费用超过大病保险起付线的部分,由大病保险资金按规定支付。
2、保障水平:参保居民在一个保险年度内住院(含多次住院),只负担一次大病保险起付线。
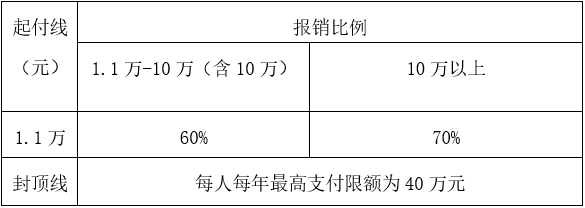
大病保险起付线为1.1万元。
参保居民一个保险年度内住院累计发生的合规自付医疗费用超出起付线以上部分由大病保险资金按比例分段支付。
大病保险报销标准比例表
农村贫困人口大病保险倾斜政策
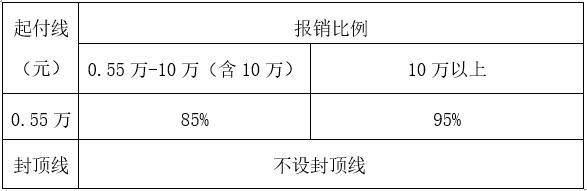
2019年9月30日年农村贫困人口(包括建档立卡贫困人口、农村低保对象、农村特困人员救助供养对象)实行政策倾斜,农村贫困人口大病保险起付线降为0.55万元,个人负担的政策范围内医疗费用报销比例分别为:0.55万元—10万元 (含10万元)部分,按85%的比例报销;10万元以上部分按95%的比例报销。取消农村贫困人口大病保险年度内报销封顶线。
农村贫困人口大病保险报销标准比例表
困难群众大病补充保险待遇
1、保障对象:困难群众大病补充保险保障对象为具有我市户口,参加城乡居民基本医疗保险的居民,且符合下列条件之一的:
(1)建档立卡贫困人口;
(2)特困人员救助供养对象;
(3)城乡最低生活保障对象。
(4)困境儿童。
2、报销标准:困难群众住院费用经城乡居民基本医疗保险报销后一个参保年度内个人累计负担的合规自付医疗费用,在大病保险起付线以内(含)的部分,直接由大病补充保险按政策报销;超过大病保险起付线的部分,首先由大病保险报销,剩余部分由大病补充保险按政策报销。跨年度单次住院且合规自付医疗费用超过起付线的,按出院年度大病补充保险补偿政策执行。
(1)困难群众大病补充保险政策
2020年全省困难群众大病补充保险起付线为3000元,不设封顶线。
困难群众大病补充保险报销标准比例表
五、就医程序
(一)统筹地区内就医
1、参保居民在统筹地区内即时结算定点医疗机构住院就医的,应在入院后24小时内持居民身份证、社会保障卡、住院证等到定点医疗机构医保登记处办理住院登记,登录城乡居民医保信息系统,出院时直接在定点医疗机构结算报销医疗费用。对需抢救的危、急、重病参保居民,可优先救治,3日内补办住院登记手续。
2、参保居民就近在参保地(县、市、区)外市内其他定点医疗机构住院的,应在参保地医保经办机构办理备案手续,医疗费用由参保患者先行垫付,出院后到参保地医疗保险经办机构按规定报销。
3、参保居民在统筹地区内非定点医疗机构急诊住院的,须在入院之日起3日内到参保地医保经办机构备案,原则上病情稳定后3日内应转入定点医疗机构治疗。
(二)转往统筹地区以外就医
1、参保居民转诊转院到统筹地区外医疗机构就医的,应先办理转诊转院手续。转诊转院由参保地医保经办机构确定的具有转诊转院资格的定点医疗机构经治医师提出意见,专家小组会诊,写出会诊记录,并按规定填写转诊转院有关表格,经相关科主任和医院医保科签署意见后到参保地医保经办机构备案,在异地就医即时结算定点医疗机构住院的,医保经办机构同步办理电子转诊。需要再次转院的,在所住医疗机构办理转院证明后到参保地医保经办机构备案。
同一疾病过程多次转到同一家医疗机构住院治疗的,第二次及以后不再办理转诊转院手续,经参保地医保经办机构备案后可直接到该医疗机构住院。
转诊转院原则上应转往省、市确定的市级及以上异地就医定点医疗机构。
2、参保居民因急诊、精神病等原因未及时办理转诊转院、异地就医相关手续的,应在入院之日起7个工作日内向参保地医保经办机构备案,办理相关手续。
3、全日制大中专学生放假回原籍因病住院的,应在住院之日起3日内以电话等形式报市医保经办机构备案。
4、未按规定办理转诊、急诊、异地就医相关手续或自行到参保地外医疗机构住院的,其医疗费用按规定比例降低20个百分点报销,但其就诊医疗机构必须为当地医保定点医疗机构且其医疗费用经参保地医保经办机构审核属实、符合规定。
5、按规定办理急诊住院手续的参保居民急诊住院发生的医疗费用、大中专学生放假回原籍住院发生的医疗费用及办理异地居住备案的参保居民在选定的定点医疗机构住院发生的医疗费用,符合规定的,参照我市城乡居民医保相应医疗机构级别标准报销。
6、参保居民在具备即时结算条件的定点医疗机构就医发生的医疗费用由参保居民与定点医疗机构结算,应由参保居民个人负担部分(包括起付标准费用、首自付部分费用、自费项目费用等)由定点医疗机构从患者住院押金中扣除,多退少补。属于城乡居民医保基金支付部分,由定点医疗机构记账后与医保经办机构按规定结算。暂不具备即时结算条件的,参保居民的医疗费用由本人先行垫付,出院后30日内(因生育住院及以新生儿住院的,出院后4个月内)凭住院发票(收据联原件、加盖收费专用章)、费用总清单(加盖收费专用章)、病历复印件(加盖病案管理专用章)、诊断证明(加盖专用章)及出院证明(加盖专用章)等必要的资料在参保地医保经办机构按规定报销。同时,转外就医的应提供转诊转院手续;急诊住院的应提供急诊住院手续;异地居住人员住院的应提供异地居住就医相关手续;因生育住院的,应提供《居民生育登记服务证》、新生儿出生医学证明原件及复印件等资料;新生儿住院的,应提供新生儿出生医学证明、新生儿户口簿原件及复印件等资料。

